TOXINA DEL ÁNTRAX, EL ASESINO SILENCIOSO
Por Rafael López Rodríguez y Elena Mozos Ruiz. Biología sanitaria, UAH
INTRODUCCIÓN
El ántrax es una enfermedad bacteriana causada por la Bacillus anthracis que afecta principalmente a los herbívoros, siendo humanos y carnívoros huéspedes accidentales. La bacteria produce tres proteínas, el antígeno protector (PA), el factor letal (LF) y el factor de edema (EF) Aunque rara vez aparece en humanos, sí que se dan casos de ántrax en algunos países no industrializados y últimamente se ha convertido en un peligro ya que puede ser utilizado como arma biológica.
ESTRUCTURA
La enfermedad del ántrax es causada por la Bacillus anthracis, una bacteria gram positiva, aerobia y con cápsula. Dicha bacteria tiene la capacidad de formar esporas muy resistentes cuando hay una falta de nutrientes, las cuales pueden sobrevivir durante décadas. Una vez expuesta de nuevo a un ambiente rico en nutrientes, como la sangre de un animal, recuperan su forma activa
La enfermedad realmente será causada por las toxinas producidas por la Bacillus anthracis, así como algunas características de su cápsula
Cápsula:
La cápsula del B.anthracis está constituida por un polímero de poli-D-glutamato. No es tóxica, pero sí protege frente al sistema inmunitario del hospedador, ya que confiere resistencia contra la fagocitosis
Toxinas:
Individualmente ninguna de estas tres proteínas es tóxica, su toxicidad se debe a la expresión y secreción de dos toxinas. Una mezcla de antígeno protector y factor edema forma la toxina edemática (EdTx), que provoca edema. Una mezcla de antígeno protector y factor letal forma la toxina letal (LeTx), que causa la muerte
Esta toxina está formada por 3 componentes: el factor edema, factor letal y el antígeno protector
El factor edema (EF)
Es una adenilil ciclasa que utiliza el calcio como cofactor. El factor edema es activado cuando entra en la célula y se vincula a la calmodulina, una proteína muy común en nuestras células. Entonces, transforma el ATP a AMP cíclico, consumiendo ATP en el proceso. El AMPc interviene en la recepción de señales por parte de la célula, actuando como segundo mensajero dentro de ella. El EF provoca un gran aumento de AMPc intracelular y destruye el balance mantenido por las hormonas. Esto causa la aparición de un edema.
El factor letal (LF)
Es una proteasa (rompe enlaces peptídicos) que utiliza el zinc como cofactor y que es altamente específica. Esta realiza un corte en la región amino-terminal de una familia de proteínas quinasas activadas por mitógeno (MAPKK). De esta forma, el LF inactiva diferentes mecanismos de señalización celular
Esta proteína tiene 4 dominios: el dominio I participa en la unión a antígeno protector y el dominio II interviene en el reconocimiento y unión al sustrato. El dominio III está incluido dentro del dominio II, aunque su estructura consiste en una duplicación del dominio II. Y el dominio IV contiene el centro catalítico. Esta estructura revela una proteína que ha evolucionado por un proceso de duplicación, mutación y fusión de genes, dando lugar a una enzima con una actividad muy específica
El antígeno protector (PA)
Es una proteína compuesta principalmente por láminas beta antiparalelas y que está formada por 4 dominios. El dominio I amino-terminal contiene la región de corte para la activación de proteasas, así como 2 iones de calcio. El dominio II, por otro lado, está implicado en la inserción a la membrana. El dominio III es pequeño y se desconoce su función. Por último, el dominio IV carboxilo-terminal, es el que participa en la unión al receptor. El antígeno protector forma un heptámero tras la eliminación de un fragmento amino-terminal del dominio I, esta estructura se inserta en la membrana y permite pasar al citosol a los factores tóxicos del ántrax.
MECANISMO DE ACCIÓN
El proceso es el siguiente. El antígeno protector es el mecanismo de unión a la célula. La bacteria lo secreta como una sola cadena, que llega hasta la membrana plasmática de una célula. Entonces, se une por lo menos a dos receptores de superficie celular distintos, y es cortado por una proteasa.
A continuación, se une a otras 6 copias de la proteína, formando un heptámero, que dará lugar a un poro. Y a este se unen EF y LF, ya que al separarse el fragmento amino-terminal, queda expuesto en PA un lugar de unión al cual se unen competitivamente EF y LF con alta afinidad. El complejo proteico formado ingresa a la célula por endocitosis mediada por receptor.
PA comienza a formar canales que producen la traslocación de EF y LF dentro del citosol, donde ejercen sus efectos tóxicos.
PATOGÉNESIS
Las personas se infectan con ántrax cuando las esporas ingresan a su organismo. Cuando las estas entran, pueden activarse, distribuyéndose por el individuo y produciendo toxinas. Esto puede ocurrir cuando una persona las respira, bebe agua o ingiere alimentos que están contaminados con ellas. Dichas esporas también pueden penetrar en el organismo a través de heridas o rasguños en la piel.
En el ser humano, el ántrax puede manifestarse de 3 formas distintas:
ÁNTRAX CUTÁNEO:
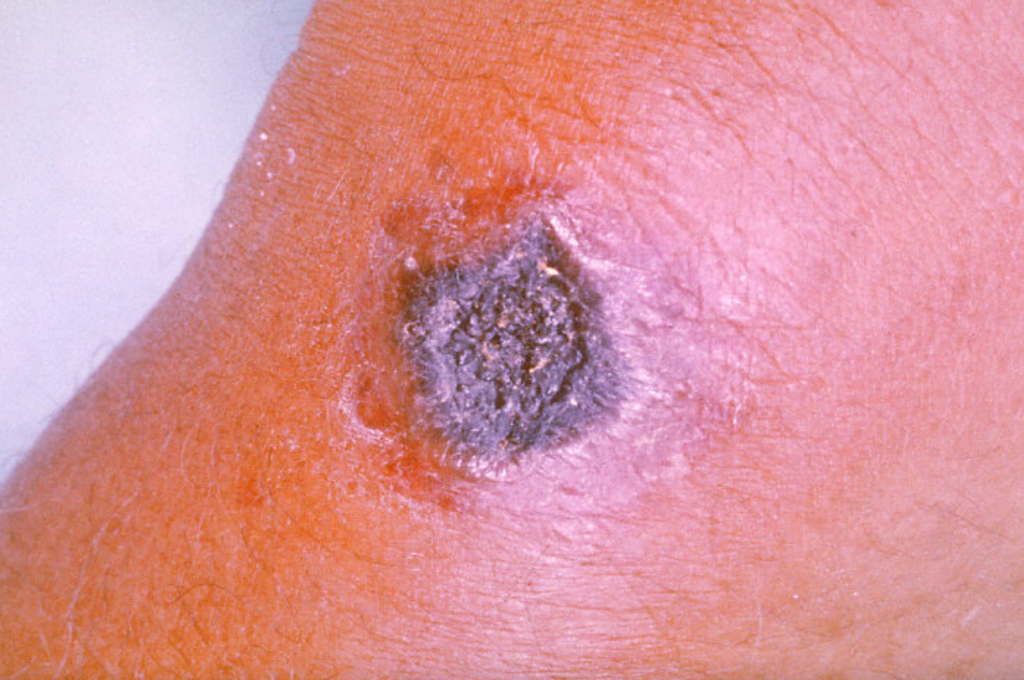
Es la forma más común de infección por ántrax y se considera también la forma menos peligrosa. En él, las esporas penetran la piel a través de una herida o rasguño. Sin embargo, también puede ocurrir al entrar en contacto con animales infectados o productos de origen animal contaminados.
La infección se desarrolla generalmente entre 1 y 7 días después de la exposición. Los síntomas incluyen la aparición de pequeñas ampollas o la aparición de un forúnculo cutáneo (úlcera) con un centro negro. Sin tratamiento, hasta el 20% de las personas con ántrax cutáneo corren riesgo de muerte. No obstante, con el tratamiento adecuado, prácticamente todos los pacientes con ántrax cutáneo sobreviven.
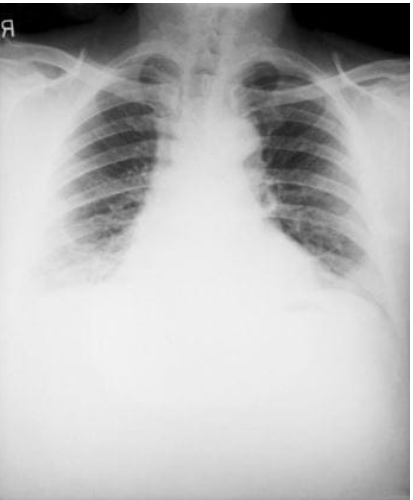
ÁNTRAX PULMONAR
Cuando una persona inhala esporas de ántrax, puede desarrollar ántrax pulmonar. Este se inicia principalmente en los ganglios linfáticos en el pecho antes de distribuirse por el resto del cuerpo, lo que finalmente causa graves problemas respiratorios y posiblemente, la muerte
Sin tratamiento, sólo alrededor del 15% de los pacientes sobreviven. Sin embargo, con un tratamiento adecuado, aproximadamente el 55% de los pacientes sobreviven
https://phil.cdc.gov/Details.aspx?pid=1795
ÁNTRAX GASTROINTESTINAL
Se da por el consumo de alimentos contaminados, mal cocinados o tratados. Las esporas de ántrax pueden afectar a la garganta y esófago, el estómago y los intestinos.
Sin tratamiento, más de la mitad de los pacientes con ántrax gastrointestinal mueren, pero la tasa de mortalidad se reduce hasta el 40% recibiendo tratamiento.
ÁNTRAX POR INYECCIÓN
Recientemente, se ha identificado otro tipo de ántrax en consumidores de heroína en el norte de Europa: el ántrax por inyección. Los síntomas pueden ser similares a los del ántrax cutáneo, pero el ántrax por inyección puede distribuirse por el organismo con mayor rapidez y es más difícil de reconocer y tratar que el ántrax cutáneo
ÁNTRAX COMO ARMA TERRORISTA
El ántrax es una toxina que tiene un gran potencial para ser utilizada como arma bioterrorista o en una guerra biológica. Esto es debido a que sus esporas poseen una gran resistencia a la temperatura, presión, pH y radiación ionizante además de poder sobrevivir un gran número de años en el agua y en la superficie.
El ántrax es utilizado como arma principalmente mediante el uso de aerosoles, provocando infección por ántrax pulmonar. Este tipo de la enfermedad es el más letal, al principio se manifiesta de forma parecida a una gripe, por lo que es difícil de diagnosticar, para cuando se reconoce la enfermedad suele ser demasiado tarde, pues normalmente la infección ya es sistémica, se produce un choque séptico y posteriormente la muerte.
Es considerada como el arma biológica más letal por la facilidad para producir y preservar sus esporas, a diferencia de otros agentes biológicos, que junto con su capacidad para contagiar y la resistencia de sus esporas previamente mencionada, la convierten en una amenaza terrorífica para toda la población.
En 2001 se produjo en Estados Unidos un ataque bioterrorista, esporas del ántrax fueron distribuidas mediante el servicio postal de forma intencionada, 22 personas fueron contagiadas produciendo 5 muertes. Este suceso cambió la forma en la que el sistema respondería ante una amenaza así, aumentando el dinero destinado a mejorar la capacidad de afrontar un ataque de este tipo
REFERENCIAS
- David Goodsell (2002) Anthrax toxin doi: 10.2210/rcsb_pdb/mom_2002_4
- Drum.C.L. et.al (2002) Edema factor anthrax toxin doi: 10.2210/pdb1K90/pdb
- Petosa, C. et.al (1998) Protective antigen anthrax toxin doi: 10.2210/pdb1ACC/pdb
- Pannifer, A.D. et.al (2001) Lethal factor anthrax toxin doi: 10.2210/pdb1JKY/pdb
- Spencer, R. C. (2003). Bacillus anthracis. Journal of clinical pathology, 56(3), 182-187.
- Guzmán Terán, C., Calderón Rangel, A., & Soto Gómez, E. (2017). ÁNTRAX: enfermedad aún vigente. Revista Avances En Salud, 1(2), 2017. https://doi.org/10.21897/25394622.1224
- Pavan, María E., et.al. (2011). Bacillus anthracis: una mirada molecular a un patógeno célebre. Revista Argentina de Microbiología, 43(4),294-310.[fecha de Consulta 16 de Enero de 2022]. ISSN: 0325-7541. https://www.redalyc.org/articulo.oa?id=213021188010
- Hanna, P., Meselson, M., Guillemin, J., & Dixon, T. (1999). Anthrax: review article. Massachussets Medical Society, 341, 815-826.
- Spencer, R. C. (2003). Bacillus anthracis. Journal of clinical pathology, 56(3), 182-187.